アメリカ/アフリカのエイズ事情
~臨床検査が貢献できるものは?~
ゲスト
イナダ・ラングエイズ研究財団代表
稲田頼太郎

ホスト
財団法人緒方医学化学研究所常務理事 佐賀大学名誉教授
只野壽太郎

只野:本日はお忙しい中、第20回日本エイズ学会学術集会・総会(2006年11月30日~12月2日:東京)に出席され、アメリカにお帰りの直前に対談をする機会を持たせていただきありがとうございます。
先生は米国ニューヨーク市にイナダ・ラングエイズ研究財団(Inada-Lange Foundation for AIDS Research: ILFAR)を作られ、エイズに関する色々な活動をされているわけですけれども、初めに先生が大学を卒業されてから、ニューヨークでエイズの仕事をされるまでの経緯をお話願えますか。
腎臓移植から自己免疫病に
稲田:大学院時代の研究テーマは臓器移植でした。特に人の腎臓のソースをなんとか動物から採れないかということで動物間(ブタ-イヌ間)の異種移植を勉強していました。それについてもう少し勉強したいと思い、コロンビア大学のセントルークス病院(現St.Luke’s-Roosevelt
Hospital Center【図1】)、日本語でいうと「聖路加病院」ですが、そこの外科教室に研究員として入り、腎臓移植の研究をしていました。技術的には腎臓移植はうまくいくのですが、移植した腎臓にもともと持っていた病気が出てしまいます。つまり、腎機能だけではなく、もともと患者が器質的に持っていた機能が移植した腎臓にも起こります。移植自体の拒否反応ではなく、もともとの病気をまたぶり返してしまうので、根本の病気をもう少し勉強する必要があり、調べていくとそれが自己免疫病だとわかったので、その勉強をするために外科から内科に移りました。

赤血球に免疫機能がある
稲田:自己免疫病のメカニズムを勉強しているうちに、赤血球が免疫に大きく関係しているという仮説を立てました。さらに、外からきた異物を取り除くとき、赤血球に力が有るものと無いものとでは大きな違いがありました。つまり、「赤血球は異物を吸着してそれを白血球に渡すような役割を持っている」という理論を展開しました。実際に、いろいろな免疫病患者の赤血球の状態を調べると、病気の悪い人ほど赤血球の免疫機能がありませんでした。それがステロイドのような治療を受けるとだんだん回復します。このことから赤血球の免疫機能は一つの指標になる、ということで赤血球免疫能という考え方を打ち出しました。
この研究でリウマチ学会の学会賞を頂きましたが、そうこうしているうちにHIV(Human Immunodeficiency Virus)感染によるエイズ患者が出ました。そのときはまだ病原体が何であるかもわかっておらず、いわゆるゲイの方の日和見感染症が出た頃でした。それで何だろうなということで血液をもらって、自分がやっている自己免疫病のルーチンの検査をしたら、まったく自己免疫病の患者と同じパターンで赤血球の免疫機能がなくなっていました。「これは何か感染症くさいけれども、なんとなく自己免疫的の要素を含んだ病気ではないか」と思いました。赤血球の免疫機能が低くなることによって、異物を除去することができない、そのために何かが起こるのではないかと考えました。
HIV治療は輸血から始まった
稲田:私は臓器移植の研究をやっていましたが、特にその頃は腎臓というソリッド(固形)の臓器についてでした。赤血球に免疫機能があるなら、血液をリキッド(液体)の臓器として考えることが可能ではないかと思ったのです。リキッドとソリッドの臓器があるということです。ソリッドの臓器として腎臓を換えるのが腎臓移植であるならば、リキッドの臓器移植をやってみよう、ということで自己免疫病患者に対して赤血球に免疫機能のあるものを選んで輸血という形で治験をしておりました。HIV感染者にも赤血球の免疫機能不全状態が見られたので、「それでは同じようにやってみようか」と思ったのが始まりでした。
赤血球免疫機能が悪ければ、ウイルスやバクテリアなどの異物を取り除くことができないということです。免疫機能のある赤血球を投与することで、あと2〜3日でICU(Intensive-Care-Unit)に行ってしまうようなエイズ患者が、すっと良くなって食事ができるようになりました。その頃は数ユニットの輸血なのですが、もともと彼らは貧血状態ですのでそれを理由に輸血をしたわけです。1980年代の初めは、HIV感染者が入院したときには退院させるのが大目標でした。ICUに入院したらほぼ全員亡くなってしまいましたが、輸血を始めたら幾人かは退院する人が出るようになりました。
その後、どうも1〜2回の輸血では足らないことがわかりました。輸血後に赤血球の機能を調べてみると、1週間もするとその機能がまったく消失していました。いろいろなことを試させてもらいました。例えば、同じ血液型では輸血した血液の機能が消失していることが判別できないので、A型の患者さんにO型の血液を輸血して調べたところ、患者に輸血されたO型赤血球は輸血してしばらくはその機能を保っていましたが、1週間位するとまったくなくなっていました。「やはりこれは免疫機能がやられているのだ」ということがわかったので、「1〜2回血液を入れるだけでなく全部交換してみよう」とさらに考えました。左の腕から輸血し、右腕からどんどん出すようなことも検討しました。
このようなことから、HIVの研究に入っていったのが1981〜1982年の頃です。赤血球の免疫機能ということを勉強していたことから、HIVの研究に入って行くようになりました。1983年にはLAV(Lymphadenopathy
Associated Virus)とかHTLV−3(Human T-Cell Lymphotropic Virus type-III)などという形でウイルスが見つかりましたね。
アメリカの日本人エイズ患者
只野:1981年にアメリカのニューヨークやサンフランシスコで何かおかしいな、という状態の人がゲイの人たちからたくさん出始め、追跡調査するとHIVだということがわかったのですが、先生が今ニューヨークで持っておられるエイズ財団というのは、いつごろ、どのようなきっかけでお作りになったのですか?
稲田:1987年にAZT(Azidothymidine)という抗HIV薬剤というか、増殖を抑制する核酸系逆転写酵素阻害薬(NRTI)が熊本大の満屋裕明先生(血液膠原病内科)によって開発されました。それまでは抗HIV療法というのは全くありませんでした。HIVは1983年に見つかったのですが、4~5年間はまったく治療法がありませんでした。日和見感染の症状が出たら対症療法的なことをしていました。私たちもそういうことにプラスして血液交換をやっていました。
西海岸だけでなくニューヨークにも、日本人でゲイの患者さんは当然いました。日本人の患者さんは、日常英会話はできても、リンパ球がどうのこうのというような専門的なことを英語で話されても理解できませんでした。「それでは、日本人の患者さんが来たら全て私が引き受け、通訳をします」と言ったのです。そうすると、些細なことでも聞けるようになり、患者さんの信頼がだんだん得られるようになりました。日本人の患者さんは抗HIV薬が出た直後の1987年頃から多くなりました。HIVは結果的には1995〜1996年にプロテアーゼ阻害剤(PI)ができてようやく抑えられるようになったのですが、それまでは非常に死亡率が高い病気で、日本人の患者さんも多数亡くなりました。日本人の患者さんの周りから知人がだんだんと少なくなり、「自分はやっぱり日本で死にたい」「最期は日本で死にたい」という気持ちの患者さんが多くいました。
行き場を失った帰国後の日本人エイズ患者
稲田:ある時に、日本人の患者さんが「日本に帰りたい」と言うので帰す算段をしました。もちろん、その前もその後にも何人も帰していますが、帰れずして亡くなった方の遺灰を持って日本に帰ったこともあります。それほどまでに彼らの望郷の念は強かったのです。
Aさんという方がいろいろ手配をして日本へ帰ることになりました。しかしその方はPCP(Pneumocystis Carinii Pneumonia:カリニ肺炎)を一度患い、一応回復したのですが、治療にお金を使ったので無一文になってしまったので、飛行機代をみんなで集めて帰国させました。ところが、帰国してご兄弟のところに暫くいたのですが、その間に「下顎、口脛内に異物ができて痛い」ということで歯科医に行きました。すると歯ではなく骨のほうに異常がある、ということで歯科の先生から大学病院を紹介されました。その結果は悪性リンパ腫(Malignant
Lymphoma)だったのです。悪性リンパ腫というのはある意味癌です。治るか治らないかは別にしてもキモセラピー(Chemotherapy:抗癌剤療法)をする病気なのですが、AさんがHIVとわかった途端に、もうたらい回しにされたと聞いています。何箇所も回され、結局どこの病院も治療をしてくれませんでした。彼が最後に行った某病院の先生から、「うちの病院で診ることは非常に困難があります」と言われたそうです。
どういう困難があるか私にはわかりませんが、たぶん患者が来なくなるとか経営的なことがあるのかもしれません。それで「先生が診てくれませんか?」という紹介状を持ってAさんはニューヨークに戻ってきたのです。彼は日本では死ねなかったのです。先ほど言いましたように治るか治らないかは別にして抗癌剤を投与するしか治療方法がありません。そういう患者が帰されてきたわけです。しかし、彼には住むところがありませんでした。一日幾らのアパートに住んで、うちの病院に通ってとにかくキモセラピーをしていました。
そのうちにやっぱり少し辛くなったのでしょう。もともと麻薬もやっていた方なのですが、麻薬にまた走ってしまって、その麻薬が原因でうちの病院の近くで倒れていました。それを誰かが病院に知らせてきたのですが、そのまま亡くなりました。
故郷を思う日本人のために
稲田:私たちは日本で死にたかった人たちの気持ちを痛いほどわかっていたので、それを拒否して追い返してしまうような医療従事者にあきれ返りました。HIVというのは我々の病院ではもう普通に何もプロテクトをしないで治療する患者であるにも関わらず、手紙を持たせて追い返してきたのです。いろいろな事情があるだろうけれども少なくともHIVを理解していない、治療法がわからないという恐怖が特にゲイの人に対する偏見や差別を生んだのでしょう。このことを思うと医療従事者に現場を見せる必要があると思い、「費用は我々が出すから見に来てください」ということで1993年に財団を設立したのが始まりです【図2】。

只野:ちょうどそのときは日本でもHIVの患者さんが話題になっていた頃です。私はたまたま佐賀医大の検査部にいました。検査部は感染症も仕事だから、というので佐賀県エイズ問題研究会の会長にさせられました。患者さんの話を聞くと、「日本では誰も助けてくれる人がいない。ここにいたら死んでしまう」「ハワイとニューヨークに仲間が行くという話を聞いているけれども、そこに行くための伝もないし、何をしていいかわからない」と言っていました。昔の話ですが私もニューヨークでレジデントをしましたけれど、医療全体でみればアメリカというのは非常にきちっとしているのを知っています。なんとかしようと思っていたときに、たまたま出張中のニューヨークで読んだ新聞で先生の財団を知り、ホテルから先生にご連絡しました。その後佐賀医大の医師や看護師を何人か派遣しました。佐野、松崎、黒田、千住さんなどです。
稲田:懐かしいお名前ですね(笑)。
財団に医師を派遣して
只野:彼らが勉強してきても、日本の一般的な診療の状況はあまり改善していません。当時は看護師も「対応できない」「困る」と言っていましたし、開業の先生方からは「HIVの患者さんがうちに来たことがわかったら、他の患者さんは誰も来なくなるから診ることはできない」と言われました。
私が当時の佐賀医大の先生方を連れて、先生の病院にうかがったときには大変衝撃を受けました。HIVの患者さんが来ると医師や看護師だけでなく、それこそあらゆる医療関係者、例えば社会福祉の人、痛みを止める鍼灸師などまでが集まってきて「この人にとって最善の方法はどうしたらいいかということを考える」等を議論していたことに非常に感動しました。
日本の地方都市ではHIVの患者さんは知られたくないという理由から地元の病院には行きませんし、他の場所に行ってしまうケースが多いです。東京に患者が多いというのは都会の人込みに紛れることができるから、大都会に出てしまうという事情があるように思います。
アルトマーク賞を受賞
只野:先生はその財団の活動がきっかけとなって、日本エイズ学会より「日本医療従事者のHIV研修派遣者の現地研修コーディネーターとしての活動による日本のHIV診療基盤作り」ということの功績でアルトマーク賞を受賞されましたが、これはどのような賞なのですか。
稲田:受賞のタイトルが長くてなかなか1枚のスライドに入らないのですよ(笑)。アルトマークというのは調査会社の名前です。私は賞をもらっただけで会社の詳細を知らないのですが、母子感染の報告をいろいろなところから受けたり、HIVに感染している妊婦のデータ収集をしているようです。製薬会社から依頼されて調査をしている会社だと思います(よく知らなくて申し訳ありません)。その会社がいわゆるHIVの感染などにおいて日本国内のエイズ治療に貢献した人に授与するための賞を出しているのです【図3】。

第1回目は京都大学の名誉教授の日沼先生でした。2回目が私ということでした。財団の実習研修に参加された先生方は100名近くになっており、その方たちは日本でいろいろな地域に散らばり、エイズ治療のリーダー的な活動をしております。さらにはその先生方が副院長あるいは病院長になられたりして、エイズ医療に力を入れているようです。高田昇先生(広島大学病院輸血部)のように第21回日本エイズ学会の学会長に選ばれるなど第一線で活躍しておられます。そういう先生方が財団の研修を受けて日本のエイズ医療を引っ張るようになって来ているわけです。そういう人が育ったと言うとおこがましいのですが、日本で患者さんや感染者の方が安心して医療従事者のもとを訪れることができるような環境を作って欲しいというのがもともとの願いでした。
只野:それはものすごく大切なことですね。高田先生は輸血部長をしていた関係でよく知っています。ずいぶん多くの先生方が「すがる気持ち」で財団に研修に行っていますね。財団で研修を受けた人は「頼好会」(よりごのみ会)を作っています。
稲田:頼太郎の「より」ですね。
只野:医師、看護師、検査技師などエイズ診療に関心を持っている人が、既に100人以上財団で研修を受け、その人たちが会を作って1年に1~2回集まっていますね。
第20回日本エイズ学会の池上千寿子学会長は医師ではないですね。すごいことだと思います。
稲田:はい、初めてのことですね。池上さんはもともと「HIVと人権センター」というところで活躍されていて、そのときには血友病の患者さんとゲイの患者さんを一体となって人権を守ろうということから始めました。血友病の患者さん方は和解したので、分かれたゲイの人たち、ヘテロセクシャルも含めた人たちの人権を守る運動をしたのが特定非営利活動法人「ぷれいす東京」です。私は彼女とは1990年代の初めからの長い付き合いがあって、患者さんのアパートに行ってそこで話をしたこともあります。当時はまだまだ情報が入らなかったので直接訪問などを何回もしました。池上さんは社会的な部分から始めて、今回はその実績が認められ学会長になったのです。【図4】

只野:「ぷれいす東京」のような活動がどんどんできるようになればいいですね。今の時代は医師が患者に全部ああしなさい、こうしなさいという時代ではないので、非常に大きな試みだったのではないかと思います。
アメリカのエイズへの取り組み
只野:先生はニューヨークでずっとエイズ診療に携わってこられましたが、今のニューヨークのエイズ診療や患者と感染者の推移、あるいはアメリカの他の州のエイズに対する取り組みについてお聞かせください。
稲田:先進国の中では日本だけがエイズ患者が右肩上がりに増えていると言われています【図5】が、実際にもう少し細かいデータを見ると日本だけとは強調できないデータがあります。アメリカの特にニューヨークでは患者の95%近くがゲイの方、4~5%もが麻薬患者で、残りが血液製剤で約1%くらいです。新しい薬が出たり、いろいろなゲイコミュニティへの情報伝達がうまくいったためにゲイの人たちの感染者やエイズ診断を受ける人は確かに少なくなりました。しかし、95%から減るのでちょっと減っただけでも大きく減少し、全体数が減ったようにみえますが、その一方でヘテロセクシャルの人たちの感染者はアメリカでも少し増えています。麻薬患者もゲイの人たちも減少傾向から平らになって、再びゲイの人たちが右肩上がりになっています。しかし、減り方が大きかったので、全体的にはまだ減っているように見えるのです。これから数年このまま行ったら、横ばいになってしまうでしょう。ヘテロセクシャルは少しずつ上がってきて、さらにヘテロセクシャルと同じくらいの数の男性同性愛者が上がって行くでしょう。男性同性愛者はもう安心してしまったためでしょうか少し上がっていることは確かなのですが、80年代とは年齢が違う若い人たちなのです。
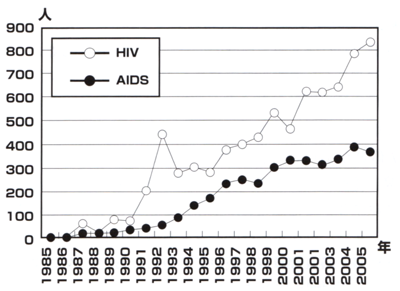
20代のエイズ患者が増えている
稲田:つまり、長い時間が経ちましたけど、実際には我々が80年代90年代に診たときのゲイの方たちの年齢は大体40代くらいで、若い人はほとんどいませんでした。今はほとんどの感染者、患者は20代です。昔の患者さんは本当に苦しんでいました。それらの人たちは自分の病気を他人に移し、苦しい思いをさせたくないという気持ちを持っていました。その後の感染者は減る傾向にありました。今は若い人たちが増えています。また、麻薬患者はどうしても麻薬をやめられないためでしょうか、そのHIV感染者も増加は横ばいになっています。
全体としてみれば確かにニューヨークやアメリカの感染者は減っています。しかし、ニューヨークの実状としてはゲイの方の減りが大きかったために減っているように見えますが、ヘテロセクシャル、麻薬患者、若いゲイの方たちだけを取り出してみると感染はやや右肩上がりです。
只野:先進国では日本だけが発表する度に確実に増えています。HIVは無料で検査できるということで検査する人が増えていますが、全体としてはここ何年か話題にも上らず、関心が薄くなっています。
稲田:非常に残念なことです。
只野:これほど教育程度の行き届いたわが国が、どうして感染の広がりを止められないのかと不思議に思います。とにかく着実に増えていて、表面に出る人以外にもその7倍とか10倍の人々が潜在化している状況と言われています。HIV感染の国連報告(2007年)では感染者が全世界で3,960万人です。これから最終的には死者のうち心筋梗塞、脳血管障害に続いて3位になるというぐらい増えてきています。
アメリカは目標を決め、やるとなったらきちっとやりますし、組織としても整備されています。最初我々が先生のところに行ったとき、ゴールドウオーター記念病院にも行きましたが、ここにあるゲイの内科医がいました。この内科医は土日になると医師や看護師のシフトが少なくなるので、エイズの広がりにはゲイ仲間が一部の責任があるので、休みだけれども仕事に来ているのだと言っていました。そういう姿勢があります。これが強みと言えば強みなのでしょう。
アメリカのHIV教育
只野:知識とか教育の普及というのは、先生が活動を始めたころから比べると随分アメリカ全体としては広がってきていますね。
稲田:そうですね。その意味ではHIV教育が広がってきました。HIVを直接教えるのではないのですが、幼稚園から高校・大学までのカリキュラムはアメリカが最初に作ったのです。幼稚園の子どもは性的に感染するということはありませんから、まず病気というものがあることを教えます。だんだん学年が上がり、体の中に病気ができること、その次に外から病気が来ることを教え、そしてさらに感染経路も呼吸器からもあれば性的な関係で感染するものもある、というように教えます。段階的なプログラムが高校3年生まで組まれていました。いつでもその話ができるような取り組みがなされたのが1980年代です。NYU(New
York University)の教育学部の大学院の学生に全部同じテーマで論文を書かせ、それを市が集めていいところを取って一つのプログラムにまとめました。何百という同じテーマの論文の中から市がピックアップして作り上げたのです。そういう形でいち早く教育の問題として取り上げてきたということが大きかったと思いますし、ある意味ではきちっとしたものができました。
さらに医療従事者の教育についても各方面の関係者を呼んで症例報告がなされ、只野先生も他の先生もそうですが、とにかくHIVに関しては朝8時から1時間ほど患者に関してモーニングセッションというのがあり、そこで一人ひとりの患者について全部署の医療従事者がディスカッションをします。医師が報告するだけではなく、HIV医療の中で関係する他の医療従事者、つまり、薬剤師、看護師、ソーシャルワーカー、カウンセラーなども含めてすべての分野の人たちが一人の患者について話し合うのです。そうやってお互いの意識を高めてきたのだと思います。
日本の場合だとどうしても、医師が勉強して治療をする。医師が治療するのを看護師たちがフォローする立場に回り、自分たちが主役的でないと感じてしまうのでしょうか、なんとなく他人事になってしまうのではないかと思います。
医療の目的は社会復帰
稲田:HIVが出てきたときの最初の目標は症状をとり、退院させることでしたが、ある意味では医療というものの最終目標は社会復帰ではないかと常々思っています。医師は確かに薬で症状を取り除き、病気を治し退院させますが、患者は体力がなく、職に就けず、食べて行けなくなり、お腹が空いて餓死してしまう患者もいるかもしれません。そうならないためには社会復帰をさせるまでにいろいろな人たち、NGO(Non-governmental
Organization:特定非営利活動法人)もカウンセラーもソーシャルワーカーも医療の一部分として参加する必要があります。これが医療の原点だと思います。社会復帰させることにより、復帰した人は給料をもらう、給料をもらえば税金を払います。国が彼らに無償で与えている薬とかいろいろなサービスは税金を使っています。その一部が社会復帰した患者さんから返ってくる、という大きな社会システムがアメリカのエイズ医療にはあります。アメリカの場合はそこまで考えてのシステムだったわけです。その意味では、単なる啓発的な医療ではなく社会全体で抱えなければいけない問題としてあったので、いろいろな教育も幼稚園から高校生まで通して充実したのでしょう。それから医学部の授業の中でも、患者がニューヨークでどんどん右肩上がりで増えていくので、学生やレジデントに「お前たちが学校を出るときには今の1人ではなく10人の患者を診ることになる」と言って、そのための準備も医学部でやっていました。そういう意味での教育というのをアメリカでは継続してきました。ところが日本ではその部分がまだまだで、なおかつ偏見差別までが残っています。
只野:それはやはり国民性の問題だと思うのです。日本の歴史をみると、例えばハンセン病の患者はついこの間まで完全隔離されていました。この病気は大分前に普通のことでは感染することはなく、立派な薬もできており完治するとわかっていました。それなのに、今でも多くの患者は隔離施設から「出ていいよ」と言っても、偏見・差別がまだ残っていて、収容施設のような療養所の中から出られないという状況です。とても社会復帰させて、その人が働き始めたら税金を貰うなんて発想は最初からありません。とにかく臭いものに蓋ではないですが、施設を作ってそこに入れておけばいずれなんとかなると思っているのです。
偏見差別は陰湿な弱いものいじめ
稲田:なんとなくいまの弱い者いじめのようであり、ハンセン病患者やHIV患者に対しても、やっぱりあの人たちはいて欲しくない、追いやりたいという、いじめのメカニズムがあるように思います。
只野:内にこもった非常に陰湿な性質がありますね。またそれが医療の中にあるというのが、私には理解できません。これは国民全体の問題だと思います。
稲田:私の子どもの話ですが、手首に熱湯をかぶって火傷をしました。袖口の奥は綺麗に治ったのですが、手首の部分は第3度くらいの火傷でした。日常のアメリカンスクールには半袖で平気でいきますが、日本語の勉強で補習校へ行く時だけは夏にもかかわらず長袖を着ていくのです。その理由を聞いてもなかなか言いませんでしたが、数年後に「日本人の子どもはこの火傷の跡を見て、汚らしいとかアグリーだとか言うんだ」と話してくれました。ところがアメリカンスクールでは同じ火傷の跡を見て「ジェフリー、お前熱かったろう、痛かったろう。よく我慢したな」と言うので、だから自慢できるのです。そういう国民性の違いが今でもあるように思います。
只野:その火傷の跡は、辛かったことを乗り越えた印でヒーローみたいなのでしょうね。「お−、お前すごい」と。
稲田:彼等は逆に見るのです。そういうところが、何か違うのではないかと思います。やっぱり日本人は平均化させられて、とにかく眼は2つ、鼻は1つというように普通であれば誰も何もしないのですが、どこか違っていると、かわいそうというか、いたわる気持ちよりはいじめのほうに走ってしまうような気がします。
只野:エイズの啓発活動をいくら行っても、日本では患者さんが外国に行かなければハッピーな医療を受けられないという状況です。
稲田:そうですね、そう思います。でも、内海眞先生(高山厚生病院、国立名古屋病院)とか宮城島拓人先生(釧路労災病院)がゲイの方を対象にした無料検査を自分たちでやったりしています。そのようなところがあれば患者さんたちは行きやすいと思います。内海先生は名古屋ではHIV感染源と思われる場所を訪問して、「怖くないから」と説明して回ったそうです。この先生のところだったら検査に行ってもいいなと思えますよね。
只野:そのとおりで、安心して検査を受けられます。
アフリカでエイズ診療を始めたのは
只野:先生はケニアでエイズ診療を始めたとうかがいました。なぜケニアをターゲットにしたのですか?【図6】
稲田:実際にケニアの仕事を始めたのは2000年からなのですが、1995〜1996年からHIVの増殖を抑えられるようなプロテアーゼ阻害剤(PI)を含めたカクテル療法が普及しはじめ、だんだんと致命的な病気から慢性病の仲間入りをしました。初めての薬が出る1987年以前は世界中の医療知識を合わせても、どんなことをしてもただの1人も救うことができなかったのです。薬がなくて救えなかったという時代があったわけです。私はジレンマとして「我々は何をやっているのだ、何ができるのだろうか」という想いがありました。
ところが、1996年以降は治療薬ができて欧米諸国の患者さんたちは生き永らえることができるようになりましたが、世界全体としてみるとHIV感染者の70〜80%は薬の届かないところに住んでいます。薬の恩恵に預かっている人はわずか10%程度です。80年代は薬がなくて助けることができなかったのにもかかわらず、2000年以降は薬があるのに助けることができない、という逆のジレンマを持つようになりました。
ウガンダでは
稲田:確かにこのままいけばいろんな薬が開発されるだろうし、アメリカや他の先進諸国では必ず慢性病の仲間入りをすると思います。1日6回4時間おきに飲んでいた薬が、いまは1日1回で良くなったというのは社会復帰をするのにもプラスです。いずれは薬がないところにも薬が出回らなければならないし、薬が届かず亡くなって行く人たちのために何かできないかと思っていたとき、2000年1月にウガンダ、エチオピア及びケニアを訪れる機会がありました。私は英語と日本語しか話せませんから、英語が通じる国ということでウガンダに行って、いろいろなコネクションから副大統領に会いました。副大統領が女性で外科医でもあったということもあり、ウガンダでは女性問題としてエイズがあることを非常に熱心に語ってくれました。
ところが、そのウガンダ自体は自力でこの間題を解決するにはまったく何もなく、誰かが来てくれないと操作できないということで、来てもらうために施設を提供し、研究や薬の開発をしてもらい、その結果が出たら国民に還元してもらうという計画でした。
その当時はウガンダやエチオピアなど昔植民地であったところは、その計画からいろいろな諸外国のグループが入って来ており、色々な治験をするようになっていました。そこに米粒のような私たちが入っていって何ができるのかを探ってみたのですが、ヨーロッパのグループがすでに参入してきており、私達が入る余地はまったくありませんでした。彼等の計画はうまくいっていませんでしたが、施設を提供することでヨーロッパから援助が来るのです。もし、私たちがそこに入ったら援助は止まってしまうと言っていました。残念ですが私たちのような小さなグループは入る余地がありませんでした。国連だとかでしたら入ることができたかもしれませんが……。
ウガンダのエイズ事情というのは副大統領が「エイズ、エイズ」とウガンダ中で話をすることで、「エイズ」という言葉を口に出しても「そんな恐ろしいことをしゃべってはいけない」ということにはなっていませんでした。だから、エイズに誰も偏見や差別意識を持っていませんし、そんな環境を作ったことがアフリカで最初に感染率を下げた実績に繋がったのだと思います。
エチオピアでは
只野:エチオピアの事情はどうでしたか。
稲田:エチオピアでは、計画はあるものの治療施設を稼動させるには10年くらいかかるような印象で、インフラどころの騒ぎではない状態でした。患者は統計も取れないほど水面下でどんどん増えており、我々の力が及ぶ以前の問題が山積みでした。エイズであるのかもわかりませんし、エイズ患者(患者としての認知がはっきりしているのかわかりませんが)だとしても治療をしてもらえず、亡くなっているという状態でした。治療はほとんど不可能でした。検査をしようと思えば、そのための施設がいる、施設ができたらテクニシャンが必要だ、今度は物資がいる、という状態でした。エチオピアは皇帝がいるところなので、皇帝のエイズ・アドバイザーと面会することができました。半日ほど時間をいただき説明を聞いたら「インフラを作るまでに10年かかる」ということなので、これでは今私たちが入ってもこれまで勉強してきたことがすぐに生かしきれないなと思いました。
ケニアでのきっかけは
只野:次のケニアはどうでしたか?
稲田:ケニアでは当時の厚生大臣と会うことができ「我々はインフラを作って、薬剤が手に入らないけれども治療開始に向け色々な準備をしましょう。医療施設にアクセスできるようなシステムを作りましょう」と話をしました。すると厚生大臣が「ぜひやってください」とおっしゃってくれました。そしてスラムに連れて行ってくれました。ケニアはある意味では我々に入る余地があって、比較的早期に始められる状態だったということです。
ケニアでの感染者は、政府は10数%と言っていましたが、実際我々が入ったスラムでは30%近くの人が感染していました。ここならば我々のすることがあると思いました。先ほど言ったように、薬がなくて助けられない人の一部でも助けられるのではないか、そしてここでやることがアフリカのエイズ治療のモデルになればという思いもありました。
只野:なるほど。ケニアの面積は約58万平方キロメートルで日本の1.5倍くらいあり、ナイロビに約220万人が暮らしているようですが、先生たちが拠点にしているのはナイロビ市の近くですか。
稲田:はい、ナイロビ市の周りにスラム地区が幾つもあり、街の中には住めないが、あまり遠くに行くと不便なのでその周辺に住んでいるという人たちがいて、街の端がだんだん広がっている形のスラム地区です。
ケニアでの診療実態
只野:ケニアは国語がスワヒリ語で公用語が英語で、その他50以上の部族があり、色々な言葉が話されているようですが、英語とスワヒリ語の三角通訳での診療実態はどうですか?
稲田:当然のことながら、ケニアの街の中でも差別、偏見がありました。「HIVかエイズで亡くなったのではないか」という噂が広まると、遺体は誰も触らないまま腐敗するまで放っておかれ、衛生局が仕方なく取りに来るという状態があったそうです。さらにその患者の家は火をかけられ、燃やされてしまう、というような差別偏見があったそうです。したがって、当然のことながらアメリカなどのチームがHIV診療という看板を掲げてしまうと誰も来ることができません。診療に訪れたらHIVに関係しているというレッテルを貼られてしまうことになるからです。
そういうわけで、まず初めは具合の悪い人は誰でもいらっしゃい、という大盤振る舞いをしました。診療を始めるとスワヒリ語だけしか喋れない人も来るので、ナイロビ市長に「英語とスワヒリ語の喋れる看護師さんか医療従事者を派遣してはいただけないだろうか?」とリクエストを出しました。普通の通訳だと医学用語が通じません。頭が痛いと言ったのにお腹が痛いと伝わったら困ってしまいます。それから、NGOには診療ブースを作ってもらい、そこに通訳のできる看護師を置いて、誰でも来てくださいというようにしました。
ブース内では症状の次に「実はこの診療はHIVの検査もしているが、あなたは検査を受ける気があるか」と聞くわけです。当時HIVの検査料金はケニアでは1週間分位の給料でした。日給が大体100シリング(150円から180円)で、国民の60%以上が1日100シリング以下の生活をしているそうです。そこで「HIVの検査を無料でしますよ」と言ったのです。そのときにプレカウンセリングの時間を30分以上と非常に長く取って、「陽性はこういう意味だ」「陰性はこうなる」「陽性だったときはこういう症状が起こって、その後こうなっていく」と、陽性だったときに頭が真っ白にならないようにものすごくたくさんの情報を与えました。
また、いろいろな人に来てもらうために内科診療だけではなくて、小児科も歯科診療(抜歯だけですが)もやります。それから老眼鏡を配るなんてこともしています。お灸、鍼もやります。いろんな診療科があるということで、いろんな人に来てもらえます。大体、1週間から10日くらいのキャンプで多いときは3,000人、少ないときでも1,700人くらいの人を診ます。その中でHIVのテストを受けないかと言うわけです。結果が陽性だったら「我々かNGOがあなたの具合が悪いときにはサポートをします」「病院に連れていきます」という形で診療を始めます。
最初のころは患者さん全体の6~7%しかHIVの検査を受けませんでした。しかし、だんだん情報が出てきて最後に薬が無料で配布される時期のちょっと前までには15~16%の人が検査を受けるようになりました。ただ、年を取られた60~80代の方はHIV感染の心配はほとんどありません。罹ったとしても寿命が先に来ますから……。お年寄りの方にも一応は声をかけますが、検査を受ける方はほとんどいません。【図7】

特に治療に力を入れた年齢層?
稲田:私たちが力を入れているのは、次の世代を作る20~40代の女性、それから30~50代の男性です。20歳代の男の人たちは仕事がないために収入がない、職もないわけですから、奥さんをもらうことすらできません。30歳代から40歳代の人たちが一応収入を得られるような年齢層になります。そのため感染者の一番多い年齢層は20歳代の若者ではないのです。女性の場合には、2人とか3人とか奥さんを持っている男の人でも、4人目くらいになると20歳代くらいの若い奥さんをもらったりするので、20歳代の感染者が増加しています。そういうわけで実際の感染率は男性が30~40歳代、女性30~40歳代が一番高いようです。
そういう状況の中で検査を行い、陽性が判明すると現地の病院に、私達のハンコが押された書類を持って行き、CD4(HIV感染症ではCD4陽性細胞数がAIDSの発症に重要な要素となります)などの検査を行ってもらうよう依頼するわけです。数箇所の病院では6カ月毎のCD4の検査は現在では無料でできます。結核の診断も無料ということになっています。他の疾患もこのキャンプから紹介された患者は無料にしてほしいとお願いしてあります。そうしないと病院の先生からレントゲンを撮ると言われ、500シリングを請求されてもお金がないわけです。1回目だけはともかく無料にすると病院側に合意(アグリーメント)を取るのですが、病院の責任者が頻繁に変わってしまうので、その度にアグリーメントを取らなければいけないのです。「そんなことは聞いてない」、と言われて追い返されてきてしまうこともあります。いろいろな診察を通してHIVの感染者を掘り起こし、我々が帰国した後の病院との連絡をNGOに託すという形で診療をして行こうという取り組みをしています。
エイズの感染拡大の理由
只野:一般総合診療ということで、子どもからお年寄りまで来ていると思いますが、受診者はやはり20〜40歳代の働き盛りが多いですか?
稲田:もちろん多いですね。それと先ほども言ったように若い女性ですね。子どもの死亡率が非常に高く、私の考えでは、1人の奥さんで子どもを産んでいたら間に合わないので、3人4人の奥さんで一度に1歳児を作るということでしょう。その子たちは5歳になるまでに半分は色々な病気で亡くなってしまうと聞きました。10歳になるまでにまたその半分になってしまうほど子どもの死亡率が高いようです。だから3〜4人同じ年齢の子どもがいなければ、1人も10歳になることができません。40〜50歳代の余裕がある男性が子孫を産んでもらうために20代の女性を第2、第3夫人として迎えることが感染を拡大させているのだと思います。所得があるということは、それなりの能力があるということです。そのため20代の男性の感染率はあまり高くありません。
只野:強い人に取られてしまうのでチャンスがないのですね。
稲田:いまの若い人たちに性教育をと言いますが、性教育をしてもらっても相手がいないのです。例えば、60歳の男性が20歳の4番目の奥さんをもらったりしています。自分が死んでもとにかく子ども(種)は残るわけです。凄まじい世界です。
エイズ関連病で多いのは結核
只野:アフリカの病気の頻度はマラリア、肺炎、エイズ、下痢症が多いと聞いていますが、来る患者さんはマラリアが多いですか?
稲田:先ほども言ったように子どもの死亡率が非常に高いので、患者層から言えばお母さんと子どもがかなり来ます。大体4分の1くらいが子どもの患者です。病気で多いのは子どもでは呼吸器疾患、大人では何といっても結核を含む呼吸器病と足腰の痛みを伴う疾患です。
只野:結核はエイズと非常に関連がありますね。
稲田:はい。耐性の結核が問題となります。6〜7カ月間治療をするわけですが、にも関わらず症状がなくなると治療を止めてしまう患者が極めて多いようです。それで、止めた後にまた症状が出たときにこの薬を取っておいて飲めば良いくらいに思っているのです。そのため、3カ月くらいで症状が取れてしまうと薬を飲むのを止めてしまうので、耐性の結核菌が非常に多くなります。ケニアでは症状が出たエイズ患者の中では結核がやはり1位です。マラリアは確かに国全体としては多いですが、マラリアで来た患者はほとんどいません。
只野:そうですね。マラリアは急性で熱を出しますから、それが先生の診療になかなかぶつからないのでしょうね。
稲田:マラリアに罹ったから薬をくれないか、という人はたまに来ます(笑)。それとやっぱり下痢症と女性の性病も多いです。この性病がHIVの感染を助長している部分があります。これは、4年くらい前のデータですが、ベルギーの国境なき医師団がある村の中に入って売春婦専門の性病科クリニックをオープンしたのです。売春婦専門ですから一般の方は診ないのですが、売春婦で性病がある人の中の95%はHIVに感染しているという凄まじいデータがあります。その意味では、一般の方の性病も明らかにHIVの感染を助長している可能性があります。女性については、ただプロテクトをしなさいではなく、コンドームを配る代わりに性病も無料で治療することが必要です。
HIVの検査とその対応は?
只野:先生のところでは受診者のHIVの検査もその場で行い、すぐに結果が出るのですか?
稲田:その場でやります。検体が多いので当日まとめて行うため、検査結果は翌日に出ます。ウエスタンプロット法は高価なので、少なくとも2種類以上の迅速簡便検査法で陽性、陰性を確認しています。また、現地語のスワヒリ語もしゃべれるカウンセラーも、ケニアでの講習や僕らのトレーニングを適して育ってきましたので、その人たちが結果を報告します。陽性の場合には我々が全身検査を行い、さらに病院の連絡先を教えてどうやってコンタクトを取ったらいいかというスケジュールを作ります。定期的に病院に行くとか、具合が悪かったらすぐNGOのメンバーの何々さんに連絡をして行ってくださいとか、そういうシステムを作っています。
HIV治療薬について
只野:いまはHIVが陽性だということになると薬を出すわけですが、以前は高くてとても手が出ませんでしたね。それが世論に押されて欧米の会社が安い薬を提供するようになりました。今はいわゆる3剤を使っているのですか?
稲田:2002年にベルギー政府がお金を出し、ネビラピンを8万人分ぐらい提供しました。でも、単剤だったのです。それはある意味では母子感染を予防するために出されました。しかし、母子感染のところには行き渡ったのですが、他のところには回りませんでした。
その次に2004年にケニアでもジェネリツクの薬を作ることができる許可をコスモスという現地の製薬会社が欧米の会社から取得しました。しかし無料ではありませんでした。1カ月分で3,000シリングが必要でした。3,000シリングというのは、先ほども言いましたように100シリングが一日の給料ですから、30日分の給料を使わなければ1カ月分の薬がもらえないという計算です。ジェネリツクの薬ができるようになりましたが、入手できるようになってもお金が無いので誰も買うことができない。政府が半額だけ援助するようになり1,500シリングで手に入るようになりましたが、その1,500シリングも払える人は極めて限られた人になっていました。ただ、払える場合でも資金がなくなると薬を購入できなくなる、資金が再び集まれば購入するという繰り返しがしばらくありました。
耐性株ができる理由
稲田:薬の摂取についての調査をケニア政府はしていませんでした。きちんと飲んでいるか飲んでいないかは耐性の有無で予測できるので、ケニア厚生省の許可をとり血液サンプルでジェノタイプの検査をしました。その結果、2002年は0%、2003年は6%だったと記憶しています。わずか1年でもう上がっているのです。つまり、薬が出回っていないような頃に誰か所得のある人たちが薬を購入、服薬し、その失敗の結果が耐性株を生み出し、それが伝播したかはわかりませんが、耐性になったものが広がっていることは確かです。それも全員女性で、全員薬を摂ったことのない人ということなので、この時期すでに耐性になったウイルスを持った人がケニアの中にいたということです。
2006年からケニア政府は抗HIV薬を無料で配ることにしました。無料で配るけれども、薬が効いているか効いていないかの判定であるウイルス量の測定ができないので、CD4数でその推測をしています。さらに大きな問題はHIVの薬は無料だが、日和見感染を起こしたときの薬は無料ではないことです。それに他の検査も無料ではありません。そうすると頼。になるのはCD4だけです。薬を1カ月分与えてしまうのですが、本当に飲んでいるかどうかなんて全くわかりません。
前回80名近くの陽性者のフォローアップをしてきましたが、ほぼ全員が「飲んでいる。一度も忘れたことがない」と言います。しかし1年経ってもCD4が全然上がっていないのに、それでも向こうの医者はそのままなのです。「何で変えないのだ」と言ったら、その医師は「1回摂り始めたら何が何でも1年間摂らないといけないと教わった」と話すのです。それをやっていたら、今度は耐性株がどんどんできてしまいます。それが次の人へ感染し、その人がケニアの中だけにとどまるならよいのですが、ヨーロッパやアメリカに広がったら、開発した薬が何も効かなくなります。1つの薬に450~500億ドルも掛けて開発したものが無駄になってしまうのです。そのようなことまで考えて現地の医師が診てくれないと、大変なことになるのではないかと思います。
薬の副作用の検査は?
只野:開発費は抗生物質だって似たようなものです。昔は日本が無茶苦茶に使って耐性菌をばらまいたと言われていますけれど、HIV治療薬について今は同じ状況が発展途上国で起こっています。そうすると、エイズの検査とCD4に加え、肝機能とか腎機能とかも含めて検査をやらなければどうにも急らないと思うのですが、それらはまったく手がついていない状態なのですか?
稲田:手がついていません。抗HIV薬の無叫配布は、国際援助での資金が出たから始めてしまったのですね。
只野:そうなると先生にご紹介した日立クリニカルアナライザーS40ですが、S40のような機器が先生たちの診療の現増で役に立つという可能性はありますか?
稲田:もちろんものすごくあります。つまり、私どもにはこういう検査をしながらきちっと治療すれば患者はうまく治療できるのだ、ということを見せるものがないのです。今私どもにできることは医療従事者と書者との間に立って薬をきちんと摂らせることだけです。しかし、それが10人程度の少人数ならできても、100人もいたらとてもできません。モニターは検査でするしかないのです。現在の抗HIV薬はほとんどといってよいほど副作用があります。肝臓障害、膵臓障害、ホルモン異常、代謝異常などです。例えばトリグリセライドが上がっている、コレステロールが上っている状況だからこの薬はもう飲んではいけないなど、測定機器がなければ説明することができないのです。
現地病院もお金を払えない人には検査をしません。しかし、検査を正確にきちっと行い、モニターをしなければHIVあるいはエイズ診療というのはきわめて難しいものであり、簡単なものではないということを示していかなければいけません。また検査結果を聞きに来るためのバス代を使う余裕がないなど患者、感染者とのコンタクトの頻度が極めて少ない中で、診療現場での検査操作が簡便であること、短時間に結果が出せることで、待ち時間の間にでも結果を期待でき、結果を踏まえた考察を訪問時に伝えることのできる可能性など考え合わせれば、S40のような機器は極めてわれわれのようなキャンプ形式の現場ではその理にかなった機器といえると思います。
只野:検査をしなければ対応する医師や看護師も患者に対する説得力がないし、患者もなんだか薬を飲まされているだけで「自分がどうなっているのだ」、ということがわからないのでは、診察に来いといっても来ないですね。
医師不在の間はNGOが活動
只野:先生方は1年に2度、何週間か診察しますが、先生たちが不在の間の診療・治療はどのように行われているのですか?
稲田:私たちがいないときは、現地のNGOの人たちに任せています。何回も何回もトレーニングを積ませて、こういう風にして患者をモニターしてくださいということや、1週間から2週間に1度でいいから患者とコンタクトを取って、具合が悪ければ、我々の車が置いてあるのだからその車で患者さんを病院に連れて行きなさい、ということも教えてあいます。まだまだ十分なプロセスができていませんが、NGOの人たちにフォローしてもらう態勢を作っています。これが将来の患者感染者を含む彼らの収入源になるようなプロジェクトにしたいと思っています。
NGOのメンバーたちも患者が増えれば増えるほど、自分の労働時間が増えてきたと言っています。メンバー1名でうまくまわせる患者数は10人が限度です。10人を受け持ったとしても、ボランティアではもう限界になりつつあります。患者がある程度良くなったときに、先ほど言った社会復帰までは行きませんが、食べものを買うお金がないのはまずいのです。その意味では、NGOは僕らがいない間、非常に活躍しているのだけども、今はもう無収入では限界に来ているのが現状ですね。何とかこの仕事を彼らの収入に結びつけるようにしたいと以前から思っています。
NGOに任せられる機器は有用
只野:例えば検査の機器ですけども、先生方がいる間はそれこそ2千人とか3千人来るからとても対応できない。そうすると、現地に機器を置いて一年中測定して、患者は1年に1回あるいは半年に1回は検査するとし、検査結果は先生方が診療に行く前に日本にネットで届いていれば、「この人は検査データがこんなになった」「診察に来させろ」とか色々な指示が事前に出せるというシステムも可能になりますね。
稲田:はい、できます。テクニシャンも1人ですがトレーニングしました。彼は非常に医療ネットワークに興味を持って「自分はこれで仕事をしたい」と言って、近々、ウガンダのテクニシャンの学校を出て戻って来ます。「ぜひ雇ってくれ」といっています。英語もスワヒリ語も話せるし、採血も十分にできます。最初は下手くそだったけれども何回も採血を教えたので上手になりました。そういう人が常駐で週に2日でもいてくれて、この日は検査日にすると決めてやってくれればいいですね。
只野:データを取って、まとめたものをメールで送れば先生方が判断できます。日本の場合、大型の検査機器をどんどん作ってしまって、医療の現場から検査がなくなってしまいました。もう一度現場で検査をしていただこうと、我々は小型検査機器の開発を行いましたが、S40は発展途上国での検査にも十分使える機器だということがわかりました、早くケニアの現場で使いたいですね。
稲田:非常に現場向きです。
只野:何もトレーニングも要りませんからね。
稲田:結局、具合が悪いというと病院に行かなければならないのですが、1日100シリングの収入で病院に行くのに片道20シリング、往復40シリングを使うので経済的負担が大きく病院には行けません。スラムの中でオフィスになりそうなスペースを見つけ、そこを採血場所にして検査をし、結果が出たよと言って患者が記録用紙を持って現地病院の医師のところに行ってもらうような形を考えています。現地の先生たちも「なるほど、ここまでできるのだ」ということを見て勉強をしてもらいたいです。大きな病院で実施するよりは、ケニアでは現場に近いところで簡単にできるのが良いと思います。
只野:検査できるところが自分の住んでいるところにある、というだけで彼等に対するインパクトはまったく違うと思います。
稲田:そしたら患者は絶対逃げていきませんよ。必ずついて来ますよ。
只野:それによって先生たちが年に2回行かれる診療キャンプはもう少し階層が上がったところで活動ができるということにも繋がりますね。そのような機器はエイズだけではなく、別の診療にも使えます。
現地の人が簡単に使える機器が必要
稲田:そうです。そういう機器があるということになればどんどん診てくれ、ということになると思います。とにかく、複雑怪奇なものは向こうではだめです。色々な機器が日本政府からJICA
(Japan International Cooperation Agency:独立行政法人国際協力機構)などを通じて入っていますが、すぐ壊れてしまい、使われないまま廊下にほこりをかぶって置いてあります。いくらトレーニングしてもどうしてもできない部分があって、難しい機器は日本人が操作するしか方法がないのです。
只野:だいぶ昔の話で時効ですが、アメリカでレジデントしていたときに一緒に働いていた人がフィリピンにいて、帰ってきたときに「JICAがお金を出したという保健所のような立派な施設があり、中にいろんな機器も入っているが、なんと電気と水道を引く工事代金は政府の役人が懐に入れてしまったらしくて繋がっていない」と言っていました。そのあとに、私がインドネシアに行ったときには、高価な電子顕微鏡が埠頭に木箱で野ざらしにされていました。購入しても誰も使えないと現地の人は言っていました。
稲田:そうなのですよね。たとえばJICAが電子顕微鏡を入れるとすると、プロジェクトだからそれを指導する人間が行くのですが、現地の人が本当に使えるようになる前にプロジェクトが終わってしまうのです。指導者が帰ってしまうので、中途半端な人たちが使って壊してしまい、結局動かなくなります。
只野:後が続かないのですね。ぜひひとつのモデルとして日立クリニカルアナライザーS40を使い、看護師さんでも誰でも勉強をした人が1人でもいれば、日常的にある程度検査ができるような仕組みを作り、先生が行ったときにはもっと別のことができるようになるといいですね。
稲田:僕が常駐して指導しますから(笑い)。
只野:先生が賞をもらったときの講演の最後に、これからはケニアでのエイズ対策に力を尽くしたいとおっしゃっていたとうかがいました。
稲田:そんな話をしましたかね(笑い)。でも、本気です。
只野:最後に日本の医療の状況について、アメリカと比べてのど意見をうかがいたいと思います。お金があるのになぜ日本のエイズ診療はアメリカに比べて貧弱なのでしょう?
治療の次の社会復帰対策が不可欠
稲田:そうですね、深く考えると日本のHIV医療だけでなく他の病気も同じことですが、社会復帰をさせるという考えはなく、治療だけで終わっています。患者の治療が終わったら、今度はこっちの番だよ、ということを指導する人たちが極めて少ないように思います。HIVの検査をした患者が陽性でも陰性でも「私たちは待っていますよ」というくらいの意識があれば、彼らも出てきて治療を受けやすくなります。今でもHIV検査を受けても社会的な制裁を加えられることが多い現状です。だからエイズ治療では退院させるところまでの面倒しかまだ見ていないのです。社会復帰のところまで面倒を見るような、言ってみれば自分が感染していることがわかってもコストが掛かりすぎたり、社会的な制裁を受けたりしたら、絶対症状が出るまでこれは何かの間違いなのだと信じて出て行かないのです。早く出て来させて、さらなる感染を防ぐには、やはり飴をあげなければダメなのです。その飴がアメリカではADAP(AIDS
DRUG ASSISTANT Program)というプログラムで、これは全部の薬がタダで、自己費用は一切掛からないというものです。また、元気になれば働きたい。働きたいときに職がないと働けません。その職までも世話してあげられるような仕組みが理想です。それも、患者がまだ少ないうちにやるという政府の意気込みが欲しいですね。
只野:私はよく思うのですが、アメリカは医療費がべらぼうに掛かりますが、これは当然で、1人の患者さんを取り巻く医療従事者が日本に比べて5倍から7倍います。先生のところをお訪ねしたときも、入院するとその日のうちにカウンセラーが入ってくるとか、まったく対応が違うなと感じました。1995年頃の九州では九州全部でカウンセラーが1人でした。これではもうどうにもなりません。医者はカウンセリングの勉強などしていませんから、カウンセリングなどはできません。だから、患者さんとの間で信頼関係が築かれないのです。医者はどちらかといえば治療のほうにこもりますから、患者は何だか俺はモルモットみたいに薬を出され、来たら検査データを見せられて、良くなった、悪くなったって言われるだけだと考えます。社会復帰の相談などはできるわけがありません。
稲田:そこまで患者の面倒を見てくれるような、社会的な受け入れがあれば、普通に生きられる社会になると思います。それが今はありません。検査も公的な場所しかできないのでは…。
只野:そうです。無料で保健所がやっています。
稲田:ケニアの話に戻りますが、NGOが検査をしています。いつでも検査に行けます。これは新しいプロジェクトが作ったものですが、ケニアで驚いたことには道路わきにテントを張って検査をしているのです。それが移動して行くので、いつでも検査を受けられます。ただ、多くの人が見ているところの検査なのであまり成功していないようです。やはり施設の中で行われる必要があります。
日本でも私的な機関でも受けられるように、いつでも行けるように時間に融通もきかせるようなところが必要だと思います。そのような場所があると検査に行きやすいです。陽性とわかったときの社会復帰のルートに多少明かりが灯っていればもっと早く出てきます。その辺はいじめ社会が根を張っていて、出て来られないようになっています。それが患者や感染を疑われる人への圧力になっていると思います。
只野:そのことは、結局たくさんの医療費を使って感染している人も感染していない人もどっちも満足できない、という結果になります。
先生がエイズ活動を始めてから、25年ですね。ニューヨークで活動され、そこで日本からのたくさんの医師、看護師を育て、いまはケニアで活動をされていますが、我々もぜひケニアでこれからやられる活動のお手伝いをさせていただければと思います。本日はどうもありがとうございました。